乳腺癌TNM分期

一、乳腺癌TNM分期(AJCC)第六版
1、原发肿瘤(T)
TX 原发肿瘤无法评估
T0 没有原发肿瘤证据
Tis原位癌
Tis (DCIS) :导管原位癌;
Tis (LCIS) :小叶原位癌;
Tis ( Paget’s) :乳头Paget’s病,不伴有肿块。
注:伴有肿块的Paget’s病按肿瘤大小分类。
T1 :肿瘤最大直径≤2 cm。
T1mic :微小浸润癌,最大直径≤0. 1 cm;
注:如果有多个微浸润灶,则按最大浸润灶分类,不能将各个微浸润灶相加;如果有多个较大浸润灶时,应将其注明。 T1a :肿瘤最大直径> 0. 1 cm,但≤0. 5 cm;
T1b :肿瘤最大直径> 0. 5 cm,但≤1 cm;
T1c :肿瘤最大直径> l cm,但≤2 cm。
T2 :肿瘤最大直径> 2 cm,但≤5 cm。
T3 :肿瘤最大直径> 5 cm。
T4 :不论肿瘤大小,直接侵犯胸壁( a)或皮肤( b) ,如下所述:
T4a :侵犯胸壁,不包括胸肌;
T4b :患侧乳腺皮肤水肿(包括桔皮样变) ,溃破,或限于同侧乳房皮肤的卫星结节;
T4c :T4a与T4b并存;
T4d :炎性乳腺癌。
2、区域淋巴结(N)
(1)临床
NX :区域淋巴结无法评估(如已被切除)。
N0 :无区域淋巴结转移。
N1 :同侧腋窝淋巴结转移,可活动。
N2 :同侧腋窝淋巴结转移,固定或相互融合;或虽然缺乏同侧腋窝淋巴结转移的临床证据. 但有临床证据*显示的同侧内乳淋巴结转移。
N2a :同侧腋窝淋巴结转移,互相融合或与其他组织固定; N2b :仅有临床证据*显示的同侧内乳淋巴结转移,而无腋窝淋巴结转移的临床证据;
N3 :同侧锁骨下淋巴结转移伴或不伴腋窝淋巴结转移;或有临床证据*显示同侧内乳淋巴结转移和腋窝淋巴结转移;或同侧锁骨上淋巴结转移,伴或不伴腋窝或内乳淋巴结
转移。
N3a :同侧锁骨下淋巴结转移;
N3b :同侧内乳淋巴结及腋窝淋巴结转移;
N3c :同侧锁骨上淋巴结转移。
*“临床证据”的定义为:影像学检查(除外淋巴显像)或体检发现,或大体病理标本即可见的异常
(2)病理学分期(pN)a
pNX :区域淋巴结无法评估(如已被切除,或未行病理学检查) 。
pN0 :无组织学显示的区域淋巴结转移。
pN1 :1~3个腋窝淋巴结转移,和/或通过前哨淋巴结活检,显微镜下发现内乳淋巴结转移,但无临床证据**。
pN1mi :微小转移( > 0. 2 mm, < 2. 0 mm) ;
pN2 :4~9个腋窝淋巴结转移;或内乳淋巴结,但腋窝淋巴结无转移。
pN3 :≥10个腋窝淋巴结转移,或锁骨下淋巴结转移,或临床证据*显示同侧内乳淋巴结转移,同时有1个或更多腋
窝淋巴结阳性;或多于3个腋窝淋巴结转移伴内乳淋巴结临床阴性但有镜下转移;或同侧锁骨上淋巴结转移。
3、远处转移(M)
MX :远处转移无法评估。M0 :无远处转移。M1 :有远处转移。
4、临床分期
Stage 0 TisN0 M0
Stage ⅠT1N0 M0 (* T1包括T1mic)StageⅡA T0N1 M0
T1N1 M0
T2N0 M0
StageⅡB T2 N1 M0
T3 N0 M0
StageⅢA T0 N2 M0
T1N2 M0
T2N2 M0
T3N1-2 M0
StageⅢB T4 N0-2 M0
StageⅢC 任何T N3 M0
StageⅣ任何T 任何N M1
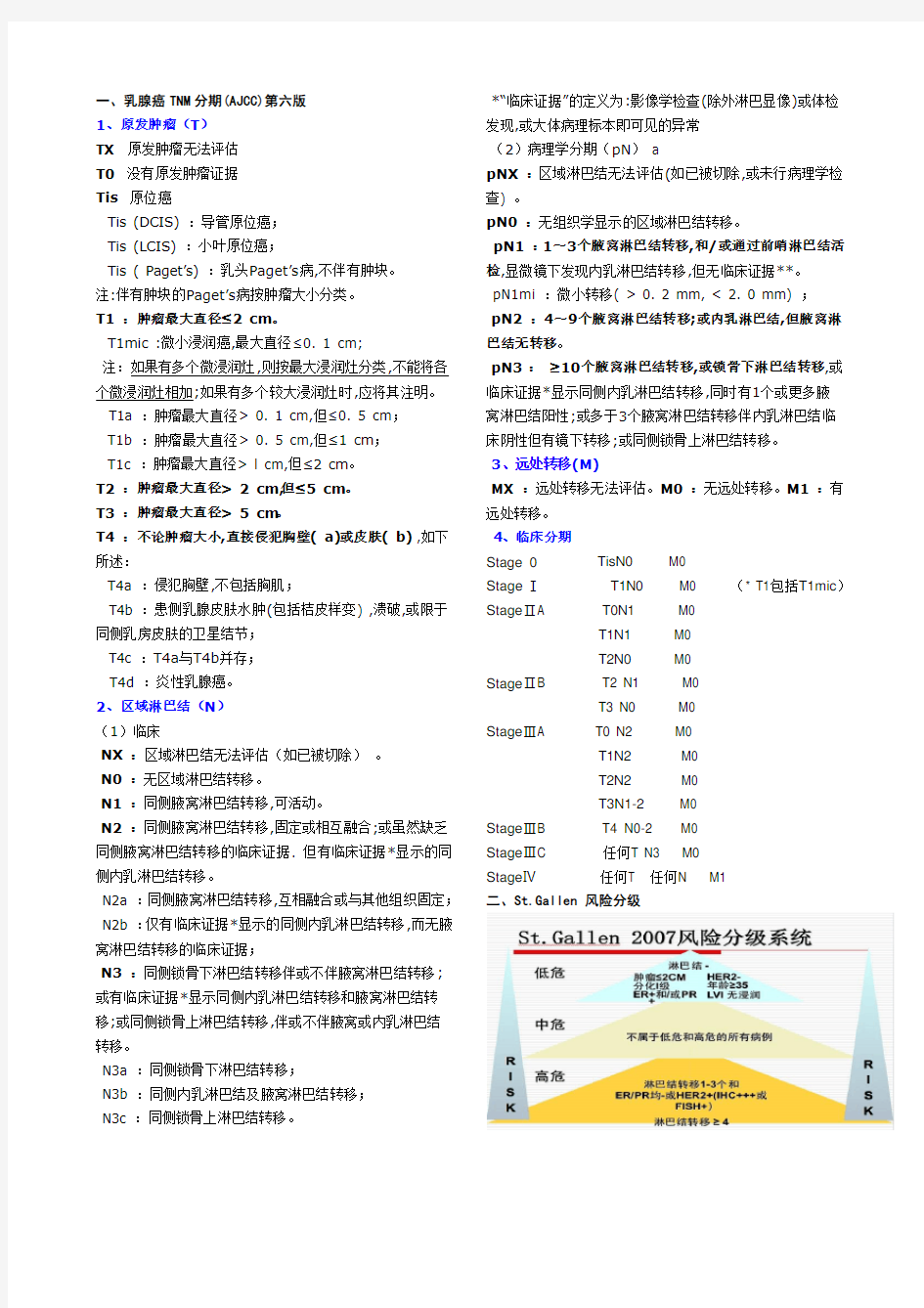
二、St.Gallen 风险分级
三、放射治疗的指征:
--T 〉5cm
--N: 淋巴结转移>3
--切缘有浸润
--保乳手术后
*接受新辅助化疗的患者应基于化疗前肿瘤情况考虑
四、内分泌治疗
适应症:ER/PR表达阳性的乳腺癌
抗雌激素药物
常见的有: 三苯氧胺(Tamoxifen,TAM他莫昔芬);托瑞米芬
结构与雌激素相似,作用机制是与雌二醇在靶器官内争夺雌激素受体,减少胞质内雌激素受体的含量。
用于绝经前,绝经后
芳香化酶抑制剂AI
作用机理: 阻断绝经后患者由肾上腺、脂肪、肌肉、肝脏、乳腺及乳腺癌中的雄烯二酮及雄激素芳香化而产生雌激素第三代非甾体类: 来曲唑那曲唑甾体类: 依西美坦
可用于绝经后妇女乳腺癌的一线或二线治疗,在TAM无效时仍可能有效
去势
药物:戈舍瑞林3.6 mg 皮下注射28天一次药物卵巢去势
手术:卵巢切除去势
五、靶向治疗(曲妥珠单抗--赫赛汀:特异性针对HER2的人源化单克隆抗体)
适应症:HER2过度表达的乳腺癌
术后辅助应用时间:1年
联合方案:
TC(卡铂)H;AC-PH;AC-TH;FEC-TH
六、常用术后辅助化疗方案
①AC×Q3w×4周期
②TC×Q3w×4周期
③FEC×Q3w×6周期
④FEC×Q3w×3周期→T×Q3w×3 周期
⑤FEC×Q3w×4周期→P×Q2w×4周期
⑥AC×Q3w×4周期→T×Q3w×4 周期
⑦AC×Q2/3w×4周期→P×Q2w×4周期(P×Qw×12
周期)⑧TAC×Q3w×6 周期
(注:A-阿霉素、E-表阿霉素、C-环磷酰胺、M-氨甲喋呤、F-氟尿嘧啶、P-紫杉醇、T-多西他赛。)
七、复发、转移乳腺癌解救治疗指南
TX NP GP TNP GNP
[X=卡培他滨(希罗达),G=吉西他滨(健择、择菲),N=长春瑞滨(诺维本、盖诺),P=顺铂]
八、肿瘤缓解的评价(RECIST 1.0)
(1)肿瘤病灶基线的定义肿瘤病灶基线分为可测量病灶( 至少有一个可测量病灶):用常规技术,病灶直径长度≥20mm或螺旋CT ≥10mm的可以精确测量的病灶。不可测量病灶:所有其它病变(包括小病灶即常规技术长径<20mm或螺旋CT <10mm ) 包括骨病灶、脑膜病变、腹水、胸水、心包积液、炎症乳腺癌、皮肤或肺的癌性淋巴管炎、影像学不能确诊和随诊的腹部肿块和囊性病灶。(在RECIST 1.1版中,有病理意义淋巴结疗效评估将短径<10 mm的淋巴结视为正常淋巴结而不给予记录和随访。短径≥10 mm和<15 mm的淋巴结被视为有病理意义的不可测量非靶病灶。CT扫描中短径≥15 mm的淋巴结可作为有病理意义的可测量靶病灶,疗效评估时靶病灶总数目可将其包括进去。)(2) 肿瘤病灶基线的评价要确立基线的全部肿瘤负荷,对此在其后的测量中进行比较,可测量的目标病灶至少有一个,如是有限的弧立的病灶需组织病理学证实。可测量的目标病灶:应代表所有累及的器官,每个脏器最多5个病灶,全部病灶总数最多10个作为目标病灶,并在基线时测量并记录。(在RECIST 1.1版中,用于判断疗效的可测量靶病灶数目从最多10个、每个器官5个改为最多5个、每个器官2个。)目标病灶应根据病灶长径大小和可准确重复测量性来选择。所有目标病灶的长度总和,作为有效缓解记录的参考基线。非目标病灶:所有其它病灶应作为非目标病灶并在基线上记录,不需测量的病灶在随诊期间要注意其存在或消失。
(3)缓解的标准目标病灶的评价CR(完全缓解) :所有目标病灶消失。PR(部分缓解) :基线病灶长径总和缩小≥ 30%。PD(疾病进展) :基线病灶长径总和增加≥ 20%或出现新病灶。SD (疾病稳定):基线病灶长径总和有缩小但未达PR或有增加但未达PD。非目标病灶的评价CR :所有非目标病灶消失和肿瘤标志物水平正常。SD :一个或多个非目标病灶和/或肿瘤标志物高于正常持续存在。PD :出现一个或多个新病灶或/和存在非目标病灶进展。
乳腺癌TNM分期
乳腺癌TNM分期 1 原发肿瘤(T) 原发肿瘤的分期定义,不管是临床还是病理都是一样的。如果肿瘤的大小由体检得到的,可用T1、T2或T3来表示。如果是由其他测量方法,如乳腺X线摄片或病理学测量得到的,那么可用到T1的亚分类。肿瘤大小应精确到0.1 cm。 TX 原发肿瘤不能确定。 T0 没有原发肿瘤证据。 Tis 原位癌: Tis 导管原位癌 Tis 小叶原位癌 Tis 乳头Paget’s病,不伴有肿块 注:伴有肿块的Paget’s病按肿瘤大小分类。 T1 肿瘤最大直径≤2cm T1mic 微小浸润癌,最大直径≤0.1cm T1a 肿瘤最大直径>0.1cm, 但≤0.5cm T1b 肿瘤最大直径>0.5cm, 但≤1cm T1c 肿瘤最大直径>1cm, 但≤2cm T2 肿瘤最大径大>2cm, 但≤5cm T3 肿瘤最大径>5cm T4 无论肿瘤大小,直接侵及胸壁或皮肤 T4a 肿瘤侵犯胸壁,不包括胸肌
T4b 乳腺皮肤水肿(包括橘皮样变),或溃疡,或不超过同侧乳腺的皮肤卫星结节 T4c 同时包括T4a和T4b T4d 炎性乳腺癌 2 区域淋巴结(N) 临床 NX 区域淋巴结不能确定(例如曾经切除) N0 区域淋巴结无转移 N1 同侧腋窝淋巴结转移,可活动 N2 同侧腋窝淋巴结转移,固定或相互融合或缺乏同侧腋窝淋巴结转移的临床证据,但临床上发现有同侧内乳淋巴结转移 N2a 同侧腋窝淋巴结转移,固定或相互融合 N2b 仅临床上发现同侧腋窝淋巴结转移,而无同侧腋窝淋巴结转移的临床证据 N3 同侧锁骨下淋巴结转移伴或不伴有腋窝淋巴结转移;或临床上发现同侧内乳淋巴结转移和腋窝淋巴结转移的临床证据;或同侧锁骨上淋巴结转移伴或不伴腋窝或内乳淋巴结转移 N3a 同侧锁骨下淋巴结转移 N3b 同侧内乳淋巴结及腋窝淋巴结转移 N3c 同侧锁骨上淋巴结转移
乳腺癌TNM分期
一、乳腺癌TNM分期(AJCC)第六版 1、原发肿瘤(T) TX?原发肿瘤无法评估 T0?没有原发肿瘤证据 Tis?原位癌 ?Tis(DCIS):导管原位癌; ?Tis(LCIS):小叶原位癌; ?Tis(Paget’s):乳头Paget’s病,不伴有肿块。 注:伴有肿块的Paget’s病按肿瘤大小分类。 T1:肿瘤最大直径≤2 cm。 ?T1mic:微小浸润癌,最大直径≤0.1 cm; 注:如果有多个微浸润灶,则按最大浸润灶分类,不能将各个微浸润灶相加;如果有多个较大浸润灶时,应将其注明。 ?T1a:肿瘤最大直径>0.1 cm,但≤0.5 cm; ?T1b:肿瘤最大直径>0.5 cm,但≤1 cm; ?T1c:肿瘤最大直径>lcm,但≤2 cm。 T2:肿瘤最大直径>2 cm,但≤5 cm。 T3:肿瘤最大直径>5 cm。 T4:不论肿瘤大小,直接侵犯胸壁(a)或皮肤(b),如下所述: ?T4a:侵犯胸壁,不包括胸肌; ?T4b:患侧乳腺皮肤水肿(包括桔皮样变),溃破,或限于同侧乳房皮肤的卫星结节; ?T4c:T4a与T4b并存; T4d:炎性乳腺癌。 2、区域淋巴结(N) (1)临床 ?NX:区域淋巴结无法评估(如已被切除)。 ?N0:无区域淋巴结转移。 ?N1:同侧腋窝淋巴结转移,可活动。 ?N2:同侧腋窝淋巴结转移,固定或相互融合;或虽然缺乏同侧腋窝淋巴结转移的临床证据.但有临床证据*显示的同侧内乳淋巴结转移。 ?N2a:同侧腋窝淋巴结转移,互相融合或与其他组织固定; ?N2b:仅有临床证据*显示的同侧内乳淋巴结转移,而无腋窝淋巴结转移的临床证据; ?N3:同侧锁骨下淋巴结转移伴或不伴腋窝淋巴结转移;或有临床证据*显示同侧内乳淋巴结转移和腋窝淋巴结转移;或同侧锁骨上淋巴结转移,伴或不伴腋窝或内乳淋巴结转移。 ?N3a:同侧锁骨下淋巴结转移;?N3b:同侧内乳淋巴结及腋窝淋巴结转移; ?N3c:同侧锁骨上淋巴结转移。 ?*“临床证据”的定义为:影像学检查(除外淋巴显像)或体检发现,或大体病理标本即可见的异常 ?(2)病理学分期(pN)a pNX:区域淋巴结无法评估(如已被切除,或未行病理学检查)。 pN0:无组织学显示的区域淋巴结转移。 pN1:1~3个腋窝淋巴结转移,和/或通过前哨淋巴结活检,显微镜下发现内乳淋巴结转移,但无临床证据**。 ?pN1mi:微小转移(>0.2 mm,<2.0 mm); ?pN2:4~9个腋窝淋巴结转移;或内乳淋巴结,但腋窝淋巴结无转移。 ?pN3?:≥10个腋窝淋巴结转移,或锁骨下淋巴结转移,或临床证据*显示同侧内乳淋巴结转移,同时有1个或更多腋窝淋巴结阳性;或多于3个腋窝淋巴结转移伴内乳淋巴结临床阴性但有镜下转移;或同侧锁骨上淋巴结转移。 ?3、远处转移(M) ?MX:远处转移无法评估。M0:无远处转移。 M1:有远处转移。 ?4、临床分期 Stage0TisN0 M0 StageⅠT1N0 M0(*T1包括T1mic) StageⅡAT0N1 M0 T1N1 M0 T2N0 M0 StageⅡBT2N1 M0 T3N0 M0 StageⅢAT0N2 M0 T1N2 M0 T2N2 M0 T3N1-2 M0 StageⅢBT4N0-2 M0 StageⅢC任何TN3 M0 StageⅣ任何T任何NM1 二、St.Gallen风险分级 三、放射治疗的指征: --T〉5cm --N:淋巴结转移>3 --切缘有浸润 --保乳手术后 *接受新辅助化疗的患者应基于化疗前肿瘤情况考虑四、内分泌治疗
乳腺癌TNM国际分期(UICC,1997)
乳腺癌TNM国际分期(UICC,1997) T——原发肿瘤 Tx 对原发肿瘤不能确定 To 未发现原发肿瘤 Tis 原位癌:导管内癌、小叶原位癌或无肿块的乳头派杰病(注:派杰病有肿块者,则按肿块大小来分期) Tl 肿瘤的最大径≤2cm Tla 肿瘤的最大径≤0.5cm T1b 肿瘤的最大径>0.5cm,<1.0cm Tlc 肿瘤的最大径>1.0cm,<2.0cm(1.1~2.0cm) T2 肿瘤的最大径>2.Ocm,<5.Ocm(2.1-5cm) T3 肿瘤的最大径>5.0cm(5.1cm以上) T4 任何体积的肿瘤直接侵犯胸壁或皮肤 T4a 侵犯胸壁(注:胸壁包括肋骨、肋间肌和前锯肌,但不包括胸肌T4b 乳房皮肤水肿,溃疡或限于同侧乳房皮肤的卫星结节 T4c 上两者同时存在 T4d 炎性乳腺癌 N一区域淋巴结(体格检查和影像学检查) Nx 对区域淋巴结转移不能确定 No 同侧腋下未扪到淋巴结 N1 同侧腋下能扪到活动的转移淋巴结 N2 同侧腋下转移淋巴结,互相融合或与其他组织粘连 N3 同侧内乳淋巴结转移 PN一术后区域淋巴结病理分期 pNx 对区域淋巴结不能确定(以前已切除或未送病理检查) pNo 无区域淋巴结转移 PN1 同侧腋下有活动的转移淋巴结 pNla 只有微小转移灶,最大径不超过0.2cra PNlb 转移淋巴结,最大径>0.2cm PNlbi 有1—3个转移淋巴结,最大径0.2-2.0cm PNlbii 有4个以上转移淋巴结,最大径0.2-2.0cm pNlbiii 转移淋巴结侵犯包膜外,最大径不超过2.0cm PNlbiv 转移淋巴结,最大径>2.Ocm pN2 转移到同侧腋下淋巴结,互相融合或与其组织粘连 pN3 转移到同侧内乳淋巴结 M一远处转移 Mx 对远处转移不能确定 Mo 无远处转移 M1 有远处转移,包括同侧锁骨上淋巴结转移
临床肿瘤TNM分期标准大全
胃癌TNM分期标准 2010年国际抗癌联盟/美国癌症联合委员会(UICC/AJCC)TNM分期标准(第7版): 原发肿瘤(T) TX:原发肿瘤无法评价 T0:切除标本中未发现肿瘤 Tis:原位癌:肿瘤位于上皮内,未侵犯粘膜固有层 T1a:肿瘤侵犯粘膜固有层或粘膜肌层 T1b:肿瘤侵犯粘膜下层 T2:肿瘤侵犯固有肌层 T3:肿瘤穿透浆膜下层结缔组织,未侵犯脏层腹膜或邻近结构 T4a:肿瘤侵犯浆膜(脏层腹膜) T4b:肿瘤侵犯邻近组织结构 区域淋巴结(N) NX:区域淋巴结无法评价 N0:区域淋巴结无转移 N1:1-2个区域淋巴结有转移 N2:3-6个区域淋巴结有转移 N3:7个及7个以上区域淋巴结转移 N3a:7-15个区域淋巴结有转移 N3b:16个(含)以上区域淋巴结有转移 远处转移(M) M0:无远处转移 M1:存在远处转移 分期: 0期:TisN0M0 IA期:T1N0M0 IB期:T1N1M0、T2N0M0 IIA期:T1N2M0、T2N1M0、T3N0M0 IIB期:T1N3M0、T2N2M0、T3N1M0、T4aN0M0 IIIA期:T2N3M0、T3N2M0、T4aN1M0 IIIB期:T3N3M0、T4aN2M0、T4bN0M0、T4bN1M0 IIIC期:T4aN3M0、T4bN2M0、T4bN3M0 IV期:任何T任何NM1
结直肠癌TNM分期 美国癌症联合委员会(AJCC)/国际抗癌联盟(UICC)结直肠癌TNM分期系统(第七版)原发肿瘤(T) T x原发肿瘤无法评价 T0无原发肿瘤证据 Tis 原位癌:局限于上皮内或侵犯黏膜固有层 T1肿瘤侵犯黏膜下层 T2肿瘤侵犯固有肌层 T3肿瘤穿透固有肌层到达浆膜下层,或侵犯无腹膜覆盖的结直肠旁组织 T4a肿瘤穿透腹膜脏层 T4b肿瘤直接侵犯或粘连于其他器官或结构 区域淋巴结(N) N x区域淋巴结无法评价 N0无区域淋巴结转移 N1有1~3枚区域淋巴结转移 N1a有1枚区域淋巴结转移 N1b有2~3枚区域淋巴结转移 N1c浆膜下、肠系膜、无腹膜覆盖结肠/直肠周围组织内有肿瘤种植(TD,tumor deposit),无区域淋巴结转移N2有4枚以上区域淋巴结转移N2a 4~6枚区域淋巴结转移N2b 7枚及更多区域淋巴结转移 远处转移(M) M0无远处转移M1有远处转移M1a远处转移局限于单个器官或部位(如肝,肺,卵巢,非区域淋巴结)M1b远处转移分布于一个以上的器官/部位或腹膜转移 解剖分期/预后组别: 注:1 临床TNM分期(cTNM)是为手术治疗提供依据,所有资料都是原发瘤首诊时经体检、影像学检查和为明确诊断所施行的病理活检获得的。病理TNM分期(pTNM)用来评估预后和决定是否需要辅助治疗,它综合了临床分期和病理学检查结果,被认为是最准确的预后评估标准。新辅助治疗后TNM分期(ycTNM或ypTNM)是指接受新辅助或术前放、化疗后做出的临床或病理分期,其目的是决定后续治疗策略并判断治疗效果。复发瘤TNM分期(rTN M)是当患者无瘤生存一段时间后,复发时所收集到的信息,是为进一步治疗作依据。尸检TNM分期(aTNM)用于生前未发现肿瘤,尸检时才发现的肿瘤病例分期。Dukes B期包括预后较好(T3N0M0)和预后较差(T4N0M0)两类患者,Dukes C期也同样(任何TN1M0和任何TN2 M0)。MAC是改良Astler-Coller分期。 2Tis包括肿瘤细胞局限于腺体基底膜(上皮内)或黏膜固有层(黏膜内),未穿过黏膜肌层到达黏膜下层。 3T4的直接侵犯包括穿透浆膜侵犯其他肠段,并得到镜下诊断的证实(如盲肠癌侵犯乙状结肠),或者位于腹膜后或腹膜下肠管的肿瘤,穿破肠壁固有基层后直接侵犯其他的
乳腺癌 TNM国际分期法
乳腺癌TNM国际分期法 1、癌肿本身的生长情况,包括肿瘤的大小和它的浸润范围,以“T”(Tumor)字表示; 2、区域淋巴结的转移程度,以“N”(Node)表示; 3、远位脏器有无血行转移,以“M”(Metastasis)表示。 如果在T、N、M三个字母下面再附加0、1、2、3等数字以表示其变化的程度,就可以清楚地表示出某一具体乳腺癌目前的临床情况。这是国际抗癌协会所通过的临床分期法,简称为TNM分期法。肿瘤的组织学表现不影响临床分期的划分。 T——代表原发肿瘤的情况。大多数癌肿的T可分为四级,即T1、T2、T3、T4.分级的标准一是肿块大小,二是局部浸润表现。某些癌肿还有另外两种分级,即T1S代表原位癌T 表示未扪及原发癌灶。 N——代表区域淋巴结的情况。临床上亦分为四类,即N0、N1、N2和N3.为了说明日后病理检查有无淋巴结转移,如证实有转移,则在N上加“+”,如无转移,则在N上加“—”。如临床上未能触及的淋巴结中已有转移,则为N0+,已触及的淋巴结中未见癌细胞转移,则以N1—表示。临床医师对自己触及的淋巴结,也可以在N后面附加a或b来代表自己对有无癌转移的判断,如N1a或N2a代表淋巴结可触及,但认为非癌转移,N1b或N2b代表淋巴结可触及,且认为已有癌转移。 M——代表远处组织的血行转移。M0表示无远位组织血行转移,M1则表示已有远处组织的转移。 1)原发肿瘤(T)分期: Tx原发肿瘤情况不详(已被切除)。 T0原发肿瘤未扪及。 Tis原位癌(包括小叶原位癌及导管内癌),Paget病局限于乳头,乳房内未扪及块物。 T1肿瘤最大径小于2cm. T1a肿瘤最大径在0.5cm以下。 T1b 肿瘤最大径0.5~1cm. T1c肿瘤最大径1~2cm. T2肿瘤最大径2~5crn. T3肿瘤最大径超过5cm. T4肿瘤任何大小,直接侵犯胸壁或皮肤 (胸部包括肋骨、肋间肌、前锯肌、但不包括胸肌)。 T4a肿瘤直接侵犯胸壁。 T4b乳房表面皮肤水肿(包括橘皮样水肿),皮肤溃疡或肿瘤周围皮肤有卫星结节,但不超过同侧乳房。 T4c包括T4a及T4b. T4d炎性乳腺癌。
乳腺癌的分期
乳腺癌的分期 T(tumor):表示原发肿瘤累及范围。临床分期须经体格检查或乳腺X线摄影,测其最长径和与其垂直的最长径。病理分期时,如一个肿瘤含原位癌和浸润性癌两种成分,肿瘤体积按浸润成分大小计算。 N(node):表示区域淋巴结受累犯与否的状态。 M(metastases):表示远处转移的有无。 治疗前的临床分期以TNM表示。手术后的病理学分期则以pTNM表示,pT需对整个原发瘤及周围相应“正常组织”进行足够范围的组织学检查来确定;pN需有足够数量的淋巴结被清除并经病理学检查;pM则需有较可靠的影像学诊断甚至组织病理学证实。pTNM可提供最确切的疾病程度的资料,供预测预后并据此设计术后治疗策略。同侧同时发生的原发性多发乳腺癌,应按其中体积最大者定T。 双侧同时或先后发生的原发性乳腺癌,应分别单独进行分期。 以下即为第六版AJCC乳腺癌TNM分期: T 原发肿瘤 TX 原发肿瘤无法确定(例如已切除) T0 原发肿瘤未查出 Tis 原位癌 Tis(DCIS) 导管原位癌 Tis(LCIS) 小叶原位癌 Tis(Paget) 不伴肿瘤的乳头派杰氏病 注:伴有肿块的派杰氏病根据肿块大小进行分期 T1 肿瘤最大直径≤2cm T1mic 微小浸润性癌,最大直径≤0.1cm T1a 肿瘤最大直径>0.1cm,≤0.5cm T1b 肿瘤最大直径>0.5cm,≤1.0cm T1c 肿瘤最大直径>1.0cm,≤2.0cm T2 肿瘤最大直径>2.0cm,≤5.0cm T3 肿瘤最大直径>5.0cm T4 不论肿瘤大小,直接侵胸胸壁或皮肤胸胸壁包括肋骨、肋间肌、前锯肌,但不包胸胸肌) T4a 侪**?胸壁 T4b 患侧乳房皮肤水肿(包括桔皮样变),溃破或卫星状结节 T4c T4a和T4b并存 T4d 炎性乳腺癌 N 区域淋巴结 Nx 区域淋巴结无法分析(例如已被切除) N0 区域淋巴结无转移 N1 同侧腋淋巴结转移,可活动 N2 同侧转移性腋淋巴结相互融合,或与其他组织固定;或临床无证据显示腋淋巴结转移的情况下,存在临床明显的内乳淋巴结转移
乳腺癌TNM分期
乳腺癌T N M分期 This model paper was revised by the Standardization Office on December 10, 2020
一、乳腺癌TNM分期(AJCC)第六版 1、原发肿瘤(T) TX 原发肿瘤无法评估 T0 没有原发肿瘤证据 Tis原位癌 Tis (DCIS) :导管原位癌; Tis (LCIS) :小叶原位癌; Tis ( Paget’s) :乳头Paget’s病,不伴有肿块。 注:伴有肿块的Paget’s病按肿瘤大小分类。 T1 :肿瘤最大直径≤2 cm。 T1mic :微小浸润癌,最大直径≤0. 1 cm;注:如果有多个微浸润灶,则按最大浸润灶分类,不能将各个微浸润灶相加;如果有多个较大浸润灶时,应将其注明。 T1a :肿瘤最大直径> 0. 1 cm,但≤0. 5 cm; T1b :肿瘤最大直径> 0. 5 cm,但≤1 cm; T1c :肿瘤最大直径> l cm,但≤2 cm。T2 :肿瘤最大直径> 2 cm,但≤5 cm。T3 :肿瘤最大直径> 5 cm。 T4 :不论肿瘤大小,直接侵犯胸壁( a)或皮肤( b) ,如下所述: T4a :侵犯胸壁,不包括胸肌; T4b :患侧乳腺皮肤水肿(包括桔皮样变) ,溃破,或限于同侧乳房皮肤的卫星结节; T4c :T4a与T4b并存; T4d :炎性乳腺癌。 2、区域淋巴结(N) (1)临床 NX :区域淋巴结无法评估(如已被切除)。 N0 :无区域淋巴结转移。
N1 :同侧腋窝淋巴结转移,可活动。 N2 :同侧腋窝淋巴结转移,固定或相互融合;或虽然缺乏同侧腋窝淋巴结转移的临床证据. 但有临床证据*显示的同侧内乳淋巴结转移。 N2a :同侧腋窝淋巴结转移,互相融合或与其他组织固定; N2b :仅有临床证据*显示的同侧内乳淋巴结转移,而无腋窝淋巴结转移的临床证据;N3 :同侧锁骨下淋巴结转移伴或不伴腋窝淋巴结转移;或有临床证据*显示同侧内乳淋巴结转移和腋窝淋巴结转移;或同侧锁骨上淋巴结转移,伴或不伴腋窝或内乳淋巴结转移。 N3a :同侧锁骨下淋巴结转移; N3b :同侧内乳淋巴结及腋窝淋巴结转移; N3c :同侧锁骨上淋巴结转移。*“临床证据”的定义为:影像学检查(除外淋巴显像)或体检发现,或大体病理标本即可见的异常 (2)病理学分期(pN) a pNX :区域淋巴结无法评估(如已被切除,或未行病理学检查) 。 pN0 :无组织学显示的区域淋巴结转移。pN1 :1~3个腋窝淋巴结转移,和/或通过前哨淋巴结活检,显微镜下发现内乳淋巴结转移,但无临床证据**。 pN1mi :微小转移( > 0. 2 mm, < 2. 0 mm) ; pN2 :4~9个腋窝淋巴结转移;或内乳淋巴结,但腋窝淋巴结无转移。 pN3:≥10个腋窝淋巴结转移,或锁骨下淋巴结转移,或临床证据*显示同侧内乳淋巴结转移,同时有1个或更多腋窝淋巴结阳性;或多于3个腋窝淋巴结转移伴内乳淋巴结临床阴性但有镜下转移;或同侧锁骨上淋巴结转移。
第六版AJCC乳腺癌TNM分期
第六版AJCC乳腺癌TNM分期 T 原发肿瘤 TX 原发肿瘤无法确定(例如已切除) T0 原发肿瘤未查出 Tis 原位癌 Tis(DCIS) 导管原位癌 Tis(LCIS) 小叶原位癌 Tis(Paget) 不伴肿瘤的乳头派杰氏病 注:伴有肿块的派杰氏病根据肿块大小进行分期 T1 肿瘤最大直径≤2cm T1mic 微小浸润性癌,最大直径≤0.1cm T1a 最大直径>0.1cm,≤0.5cm T1b 最大直径>0.5cm,≤1.0cm T1c 最大直径>1.0cm,≤2.0cm T2 最大直径>2.0cm,≤5.0cm T3 最大直径>5.0cm T4 不论肿瘤大小,直接侵犯胸壁或皮肤(胸壁包括肋骨、肋间肌、前锯肌,但不包括胸肌) T4a 侵犯胸壁 T4b 患侧乳房皮肤水肿(包括桔皮样变),溃疡或卫星状结节 T4c T4a和T4b并存 T4d 炎性乳腺癌 N 区域淋巴结 Nx 区域淋巴结无法分析(例如已清除) N0 区域淋巴结无转移 N1 同侧腋淋巴结转移,可活动 N2 同侧腋淋巴结相互融合,或与其他组织固定;或临床无证据显示腋淋巴结转移的情况下,存在临床明显的内乳淋巴结转移 N2a 同侧腋淋巴结相互融合,或与其他组织固定 N2b 临床无证据显示腋淋巴结转移的情况下,存在临床明显的内乳淋巴结转移N3 同侧锁骨下淋巴结转移;或有临床证据显示腋淋巴结转移的情况下,存在临床明显的内乳淋巴结转移;或同侧锁骨上淋巴结转移,伴或不伴腋淋巴结或 内乳淋巴结转移 N3a 同侧锁骨下淋巴结转移及腋淋巴结转移 N3b 同侧内乳淋巴结及腋淋巴结转移 N3c 同侧锁骨上淋巴结转移 pN 区域淋巴结 pNx 区域淋巴结无法分析(手术未包括该部位或过去已切除) pN0 组织学无区域淋巴结转移,未对孤立肿瘤细胞另行检查 pN0(i-) 组织学无区域淋巴结转移,免疫组化阴性 pN0(i+) 组织学无区域淋巴结转移,免疫组化阳性,肿瘤灶≤0.2mm pN0(mol-)组织学无区域淋巴结转移,分子检测(RT-PCR)阴性 pN0(mol+)组织学无区域淋巴结转移,分子检测(RT-PCR)阳性 pN1mi 存在微转移,最大径>0.2mm,≤2.0mm
常见肿瘤TNM分期标准
鼻咽癌2008中国临床分期标准 鼻咽癌2008分期UICC分期(第6版,2002) T1局限于鼻咽肿瘤局限于鼻咽腔 T2侵犯鼻腔、口咽、咽旁间隙肿瘤侵犯软组织 T2a肿瘤仅侵及口咽和/或鼻腔 T2b有咽旁侵犯 T3侵犯颅底、翼内肌;肿瘤累及骨质和/或副鼻窦 T4侵犯颅神经、鼻窦、翼外肌及以外的咀嚼颅内受侵和/或累及颅神经、颞下窝、肌间隙、颅内(海绵窦、脑膜等)下咽、眼眶或咀嚼肌间隙 N0影像学及体检无淋巴结转移证据未扪及肿大淋巴结 N1单侧、锁骨上窝以上淋巴结最大径 6cm N1a咽后淋巴结转移 N1b单侧I b、n、川、Va 区淋巴结转移且 直径w 3cm N2双侧I b、n、川、Va 区淋巴结转移,N2双侧、锁骨上窝以上淋巴结最大径或直径〉3cm,或淋巴结包膜外侵犯6cm N3W、Vb区淋巴结转移 N3a淋巴结>6cm N3b锁骨上窝淋巴结 M0无远处转移无远处转移 M1有远处转移(包括颈部以下的淋巴结转移)有远处转移 I期T1N0M0T1N0M0 n期T1N1a?1bM0, T2N0- 1bM0 nA 期:T2a N0 M0 nB 期:T1-2 N1 M0 , T2b N0 M0 T3N0- 2M0,T1 ?2N2M0T1-2 N2 M0 , T3 N0-2 M0 川期 "期 IVa 期:T4N0?3M0,T1 ?3N3M0VA 期:T4 N0-2 M0 IVb期:任何T、任何N和M1VB 期:任何T, N3, M0 VC期:任何T,任何N, M1 2002年AJCC下咽癌TNM分期 原发肿瘤(T) TX 原发肿瘤无法评估 T0 无原发肿瘤证据 Tis 原位癌 T1 肿瘤局限于下咽的一个解剖亚区并且最大径w 2 cm
乳腺癌诊疗指南(试行)20110312
乳腺癌诊疗指南(试行) 一、范围 本指南规定了乳腺癌的规范化诊治流程、诊断依据、诊断、鉴别诊断、治疗原则和治疗方案。 本指南适用于具备相应资质的市、县级常见肿瘤规范化诊疗试点医院及其医务人员对乳腺癌的诊断和治疗。 二、术语和定义 下列术语和定义适用于本指南。 原位癌:癌组织局限于导管或小叶内的乳腺癌。 三、缩略语 下列缩略语适用于本指南。 DCLS :(ductal carcinoma in situ) 导管原位癌 LCIS :(lobul acarcinoma in situ) 小叶原位癌 ER :(estrogen receptor)雌激素受体 PR :(progestin receptor)孕激素受体 HER-2/C-erbB-2:(human epidermal growth factor receptor 2) 人表皮生长因子受体-2 四、规范化诊治流程 图1 乳腺癌诊断流程 乳腺体检 发现异常(乳腺肿块、腺体局 限性增厚等) 乳腺X 线摄影 手术活检 恶性病灶 未见阳性征象 良性病灶征象 可疑或具有恶性征象 钙化灶 随访 手术切除或随访 手术活检(证实恶性) 有条件医院可根据BI-RADS 分类处理或转上级医院进一步确诊 手术活检(如诊断恶性) 治疗 转有条 件医院进行 治疗 乳腺增生 良性病变 乳腺彩超 不能确定 定期随访 手术切除或随访 乳头溢液细胞学涂片(查找癌细胞) 乳导管镜检查 诊断流程 乳头溢液
图2乳腺癌治疗流程 五、分期 美国癌症联合委员会(AJCC ),乳腺癌TNM 分期 1 原发肿瘤(T ) 原发肿瘤的分期定义,不管是临床还是病理都是一样的。如果肿瘤的大小有体检得到的,可用T1、T2或T3来表示。如果是由其他测量方法,如乳腺X 线摄片或病理学测量得到的,那么可用到T1的亚分类。肿瘤大小应精确到0.1 cm 。 TX 原发肿瘤不能确定。 T0 没有原发肿瘤证据。 Tis 原位癌: Tis (DCIS ),导管原位癌 Tis (LCIS ),小叶原位癌 Tis (Paget ’s ),乳头Paget ’s 病,不伴有肿块 注:伴有肿块的Paget ’s 病按肿瘤大小分类。 T1 肿瘤最大直径≤2 cm T1mic 微小浸润癌,最大直径≤0.1 cm T1a 肿瘤最大直径>0.1 cm, 但≤0.5 cm T1b 肿瘤最大直径>0.5 cm, 但≤1 cm T1c 肿瘤最大直径>1cm, 但≤2 cm T2 肿瘤最大径大>2cm, 但≤5 cm T3 肿瘤最大径>5 cm T4 无论肿瘤大小,直接侵及胸壁或皮肤 T4a 肿瘤侵犯胸壁,不包括胸肌 T4b 乳腺皮肤水肿(包括橘皮样变),或溃疡,或不超过同侧乳腺的皮肤卫星 全乳房切除 三苯氧胺(5年)+ 定期随诊 导管原位癌 小叶原位癌 肿瘤扩大切除+放疗 浸润性癌(其中炎性乳腺癌应先行术前化疗) 根治术、改良根治术 保乳手术 切除乳房+腋窝淋巴结清扫 保留乳房+腋窝淋巴结清扫 原位癌 分叶状肿瘤 广泛切除、定期随访(不行腋窝清扫) 治疗流程
2021年乳腺癌TNM分期-乳腺癌tnm分期
一、乳腺癌TNM 分期(AJCC)第六版欧阳光明(2021.03.07) 1、原发肿瘤(T) TX 原发肿瘤无法评估 T0 没有原发肿瘤证据 Tis原位癌 Tis (DCIS) :导管原位癌; Tis (LCIS) :小叶原位癌; Tis ( Paget’s) :乳头Paget’s病,不伴有肿块。 注:伴有肿块的Paget’s病按肿瘤大小分类。 T1 :肿瘤最大直径≤2 cm。 T1mic :微小浸润癌,最大直径≤0. 1 cm; 注:如果有多个微浸润灶,则按最大浸润灶分类,不能将各个微浸润灶相加;如果有多个较大浸润灶时,应将其注明。 T1a :肿瘤最大直径> 0. 1 cm,但≤0. 5 cm; T1b :肿瘤最大直径> 0. 5 cm,但≤1 cm; T1c :肿瘤最大直径> l cm,但≤2 cm。 T2 :肿瘤最大直径> 2 cm,但≤5 cm。 T3 :肿瘤最大直径> 5 cm。 T4 :不论肿瘤大小,直接侵犯胸壁( a)或皮肤( b) ,如下所述: T4a :侵犯胸壁,不包括胸肌; T4b :患侧乳腺皮肤水肿(包括桔皮样变) ,溃破,或限于同侧乳房皮肤的 卫星结节; T4c :T4a与T4b并存; T4d :炎性乳腺癌。 2、区域淋巴结(N) (1)临床 NX :区域淋巴结无法评估(如已 被切除)。
N0 :无区域淋巴结转移。 N1 :同侧腋窝淋巴结转移,可活动。 N2 :同侧腋窝淋巴结转移,固定或相互融合;或虽然缺乏同侧腋窝淋巴结转移的临床证据. 但有临床证据*显示的同侧内乳淋巴结转移。 N2a :同侧腋窝淋巴结转移,互相融合或与其他组织固定; N2b :仅有临床证据*显示的同侧内乳淋巴结转移,而无腋窝淋巴结转移的临床证据; N3 :同侧锁骨下淋巴结转移伴或不伴腋窝淋巴结转移;或有临床证据*显示同侧内乳淋巴结转移和腋窝淋巴结转移;或同侧锁骨上淋巴结转移,伴或不伴腋窝或内乳淋巴结转移。 N3a :同侧锁骨下淋巴结转移; N3b :同侧内乳淋巴结及腋窝淋巴结转移; N3c :同侧锁骨上淋巴结转移。*“临床证据”的定义为:影像学检查(除外淋巴显像)或体检发现,或大体 病理标本即可见的异常 (2)病理学分期(pN) a pNX :区域淋巴结无法评估(如已被切除,或未行病理学检查) 。 pN0 :无组织学显示的区域淋巴结转移。 pN1 :1~3个腋窝淋巴结转移,和/或通过前哨淋巴结活检,显微镜下发现内乳淋巴结转移,但无临床证据 **。 pN1mi :微小转移( > 0. 2 mm, < 2. 0 mm) ; pN2 :4~9个腋窝淋巴结转移;或内乳淋巴结,但腋窝淋巴结无转移。 pN3 :≥10个腋窝淋巴结转移,或锁骨下淋巴结转移,或临床证据*显示同侧内乳淋巴结转移,同时有1个或更多腋窝淋巴结阳性;或多于3个腋窝淋巴结转移伴内乳淋巴结临床阴性但有
乳腺癌TNM分期
乳腺癌T N M分期 Document serial number【UU89WT-UU98YT-UU8CB-UUUT-UUT108】
一、乳腺癌TNM分期(AJCC)第六版 1、原发肿瘤(T) TX 原发肿瘤无法评估 T0 没有原发肿瘤证据 Tis原位癌 Tis (DCIS) :导管原位癌; Tis (LCIS) :小叶原位癌; Tis ( Paget’s) :乳头Paget’s病,不伴有肿块。 注:伴有肿块的Paget’s病按肿瘤大小分类。 T1 :肿瘤最大直径≤2 cm。 T1mic :微小浸润癌,最大直径≤0. 1 cm; 注:如果有多个微浸润灶,则按最大浸润灶分类,不能将各个微浸润灶相加;如果有多个较大浸润灶时,应将其注明。 T1a :肿瘤最大直径> 0. 1 cm,但≤0. 5 cm; T1b :肿瘤最大直径> 0. 5 cm,但≤1 cm; T1c :肿瘤最大直径> l cm,但≤2 cm。 T2 :肿瘤最大直径> 2 cm,但≤5 cm。T3 :肿瘤最大直径> 5 cm。 T4 :不论肿瘤大小,直接侵犯胸壁( a)或皮肤( b) ,如下所述: T4a :侵犯胸壁,不包括胸肌; T4b :患侧乳腺皮肤水肿(包括桔皮样变) ,溃破,或限于同侧乳房皮肤的卫星结节; T4c :T4a与T4b并存; T4d :炎性乳腺癌。 2、区域淋巴结(N) (1)临床 NX :区域淋巴结无法评估(如已被切除)。 N0 :无区域淋巴结转移。 N1 :同侧腋窝淋巴结转移,可活动。 N2 :同侧腋窝淋巴结转移,固定或相互融合;或虽然缺乏同侧腋窝淋巴结转移的
临床证据. 但有临床证据*显示的同侧内乳淋巴结转移。 N2a :同侧腋窝淋巴结转移,互相融合或与其他组织固定; N2b :仅有临床证据*显示的同侧内乳淋巴结转移,而无腋窝淋巴结转移的临床证据; N3 :同侧锁骨下淋巴结转移伴或不伴腋窝淋巴结转移;或有临床证据*显示同侧内乳淋巴结转移和腋窝淋巴结转移;或同侧锁骨上淋巴结转移,伴或不伴腋窝或内乳淋巴结转移。 N3a :同侧锁骨下淋巴结转移; N3b :同侧内乳淋巴结及腋窝淋巴结转移; N3c :同侧锁骨上淋巴结转移。 *“临床证据”的定义为:影像学检查(除外淋巴显像)或体检发现,或大体病理标本即可见的异常 (2)病理学分期(pN) a pNX :区域淋巴结无法评估(如已被切除,或未行病理学检查) 。 pN0 :无组织学显示的区域淋巴结转 移。 pN1 :1~3个腋窝淋巴结转移,和/或通过前哨淋巴结活检,显微镜下发现内乳淋巴结转移,但无临床证据**。 pN1mi :微小转移( > 0. 2 mm, < 2. 0 mm) ; pN2 :4~9个腋窝淋巴结转移;或内乳淋巴结,但腋窝淋巴结无转移。 pN3: ≥10个腋窝淋巴结转移,或锁骨下淋巴 结转移,或临床证据*显示同侧内乳淋巴 结转移,同时有1个或更多腋窝淋巴结阳性;或多于3个腋窝淋巴结转移伴内乳淋 巴结临床阴性但有镜下转移;或同侧锁骨上淋巴结转移。 3、远处转移(M) MX :远处转移无法评估。M0 :无远处 转移。M1 :有远处转移。
